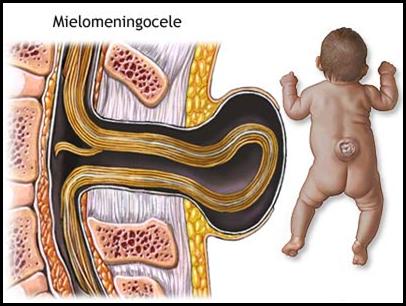
Mielomeningocele
- 1. Conceito:
Segundo Lucareli (2002), esta é uma das formas de disrafismo espinhal, ocasionada por uma falha de fusão dos arcos vertebrais posteriores e displasia (crescimento anormal) da medula espinhal e das membranas que a envolvem. As meninges vão formar um saco dorsal, o qual no seu interior contém líquido e tecido nervoso, provocando uma deficiência neurológica (sensitiva e motora) abaixo do nível da lesão, que podem gerar paralisias (principalmente flácidas) e hipoestesias dos membros inferiores.
- 2. Incidência:
- SMITH apud SHEPHERD (1998) afirma que graças à queda na incidência de patologias como a poliomielite e a tuberculose osteoarticular, a mielomeningocele assume hoje o segundo lugar, ficando atrás apenas da paralisia cerebral, como responsável por deficiências crônicas do aparelho locomotor em crianças. A incidência varia em média um indivíduo afetado para cada mil nascimentos, embora possa haver uma variação de uma região para outra. Por exemplo, é muito mais freqüente em países anglo-saxônicos, onde a incidência pode ultrapassar de quatro indivíduos afetados para cada mil nascimentos, em determinadas regiões.
- 3. Etiologia:
- A maioria dos autores considera que a mielomeningocele tem etiologia desconhecida. Porém, estudos mais recentes fazem uma associação entre a patologia e alguns fatores. Dentre eles:
- Fatores Genéticos:
- Esta patologia é mais freqüente em indivíduos de raça branca, com menor ocorrência nas raças negra e amarela. Outro fato importante é que casais que já possuem uma criança portadora de mielomeningocele possuem um risco maior de gerarem outra criança portadora dessa patologia;
- Fatores Ambientais:
- Indivíduos pertencentes a um mesmo grupo étnico que migraram para outro continente apresentaram em seus descendentes uma incidência diferente dessa patologia, quando comparados ao local de origem;
- Fatores Nutricionais:
- Mulheres que receberam complementação vitamínica com ácido fólico, apresentaram uma incidência muito menor de filhos portadores de mielomeningocele.
- 4. Anatomia Patológica:
- Medula e Raízes Nervosas:
- A medula espinhal pode se encontrar presa na parte inferior do canal vertebral, fazendo com que as raízes nervosas passem horizontalmente pelos buracos de conjugação, ao invés de se dirigirem para baixo. Isto pode causar uma série de deficiências, dentre elas: hiperreflexia, paresias musculares, diminuição de sensibilidade.
- Geralmente, as alterações acontecem abaixo do nível do tumor formado pela mielomeningocele.
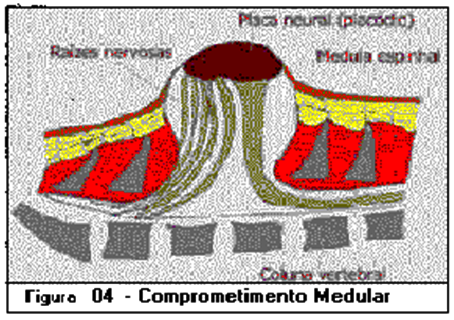
- Vértebras:
- O defeito nas vértebras encontra-se nas lâminas e processos espinhosos, de forma que eles não se fundem na região posterior da vértebra, podendo, inclusive, estar ausentes.
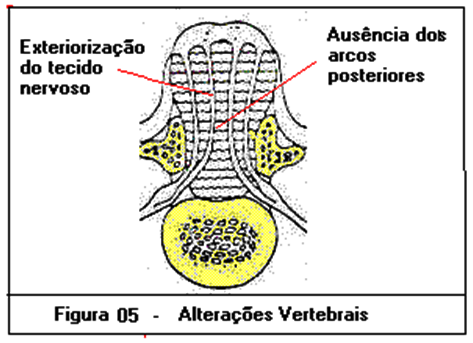
- Pele:
- A área da lesão não se encontra revestida por tecido cutâneo normal. No entanto, a área de tumoração é rodeada lateralmente e na base por cútis normal. A superfície pode apresentar ulceração ou tecido granuloso.
- Cérebro:
- A maior manifestação a nível de cérebro (mais de 80% dos casos), se dá sob a forma de hidrocefalia, que é resultado de uma estenose do aqueduto de Sylvius ou bloqueio do fluxo cefalorraquidiano entre o quarto ventrículo e o espaço subaracnóideo do cérebro, provocando dilatação dos ventrículos cerebrais, com consequente aumento da cabeça.
- 5. Manifestações Clínicas:
- Os sintomas da mielomeningocele dependem da localização e do grau de extrusão da medula espinhal. As alterações neurológicas geralmente manifestam-se através de alterações motoras, sensitivas, tróficas e esfincterianas (CAMBER, 1988). Levando-se em consideração que a mielomeningocele manifesta-se na grande maioria dos casos a nível da região lombossacra (L5-S1), os sintomas mais relatados na literatura, segundo Shepherd (1998), são:
- Paralisia flácida;
- Diminuição da força muscular;
- Atrofia muscular;
- Diminuição ou abolição dos reflexos tendíneos;
- Diminuição ou abolição da sensibilidade exterioceptiva e proprioceptiva
- Incontinência dos esfíncteres de reto e bexiga;
- Deformidades de origem paralíticas e congênitas e;
- Hidrocefalia (acomete 100% das crianças com mielomeningocele torácica; 90% das lombotorácicas; 78% das lombares; 60% das lombossacras e 50% das sacrais, segundo Diament, 1996).
- Além desses sinais, podem ainda surgir outras manifestações secundárias a mielomeningocele, como:
- Úlceras de decúbito, já que há perda de sensibilidade, má nutrição da epiderme e o paciente passa muito tempo na mesma posição (acamado ou em cadeira de rodas);
- Alterações vasomotoras graves
- Osteoporose e com ela, fraturas;
- Atraso do desenvolvimento mental, físico e psíquico, devido a incapacidade da criança de se locomover e explorar seu ambiente e relacionar-se com outras crianças;
- Contraturas dos tecidos moles e Deformidades ósseas, devidas a falta de oposição à ação dos músculos, da gravidade e da postura.
- Também podem ser constatadas uma série de outras anomalias congênitas associadas, como:
- Luxações da coxo-femural;
- Pé eqüinovaro;
- Presença de hemivértebras;
- Lábio leporino;
- Fenda palatina;
- Malformações cardíacas e;
- Malformações das vias urinárias.
- 6. Prognóstico:
- O prognóstico da mielomeningocele está ligado ao nível da lesão, isto é, quanto mais alta for a lesão (nível da paralisia), pior será o prognóstico relativo a morbidade e mortalidade. Ele pode tornar-se ainda pior se houver hidrocefalia, deformidades da coluna ou ainda lesões adicionais somadas ao quadro (STOKES, 2000).
- 7. Diagnóstico:
- Pode ser feito ainda intra-uterinamente pela ultra-sonografia ou pelo elevado nível de alfafetoproteína (AFP), que é a proteína circulante no início da vida fetal e encontra-se aumentada quando as membranas e superfícies vasculares sangüíneas fetais estão expostas e o tubo neural aberto.
- 8. Exames Complementares:
- Radiologia Simples:
- Geralmente o raio-X da coluna tem como finalidade a avaliação do grau de escolioses e cifoses, além de detectar anomalias ósseas nos corpos das vértebras e lâminas;
- Tomografia Computadorizada (TC):
- É muito utilizada para identificar as malformações anatômicas dessa patologia e;
- Ressonância Magnética (RM):
- Também se mostra de grande valia para a verificação de anormalidades na coluna vertebral e na medula espinhal, além de orientar o tratamento (ROWLAND, 1997).
- 9. Tratamento:
- Muitos são os problemas decorrentes da mielomeningocele, os quais não podem ser considerados isoladamente. Portanto, faz-se necessário a integração de uma equipe multidisciplinar, composta por médicos, cirurgiões ortopédicos e neurológicos, fisioterapeuta, psicólogo e assistente social. É importante que os profissionais trabalhem de forma harmoniosa com a criança e seus pais, que são de fundamental importância para o bom andamento do tratamento.
- 9.1. Tratamento Cirúrgico:
- No caso de mielomeningocele a cirurgia torna-se inevitável. É realizada para o fechamento da lesão e normalmente solicitada até 48 horas após o nascimento, já que se acredita que isso possa reduzir ao mínimo o risco de infecções e novas lesões medulares, as quais o paciente está suscetível. Consiste em técnicas microcirúrgicas que buscam a reconstituição anatômica da medula espinhal e a preservação da maior quantidade possível de tecido nervoso funcionante. Após isso, as costas devem ser cobertas com uma compressa úmida e estéril para que o saco formado pela dura-máter se epitelize (SHEPHERD, 1998 e STOKES, 2000).
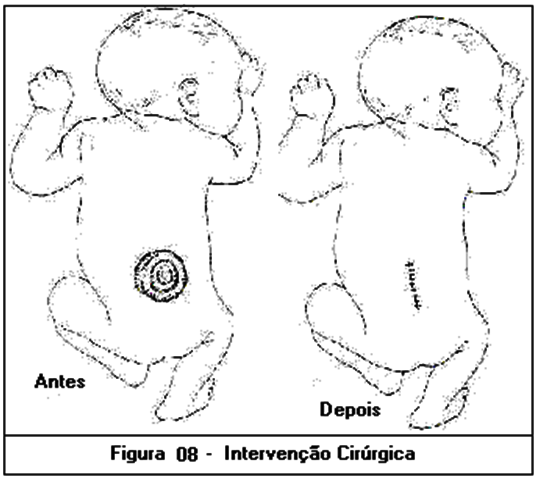
- É importante que a hidrocefalia, se presente, seja tratada simultaneamente, pois caso contrário, uma vez fechada a lesão, haverá aumento da pressão intracraniana, podendo levar a um extravasamento de LCR e não cicatrização da lesão. Normalmente ela é tratada com a implantação de um shunt ventrículo-peritoneal, cujo objetivo é drenar o LCR do ventrículo lateral para o peritônio, onde será reabsorvido.
- 9.2. Tratamento Fisioterapêutico:
- Todas as crianças com mielomeningocele, por causa da lesão congênita dos nervos e da medula, apresentam alterações da força muscular em membros inferiores, podendo haver, ainda, algum comprometimento da musculatura do abdômen e da coluna. Em relação ao tratamento, é importante que pais e profissionais saibam que a melhoria da força dos músculos não depende da quantidade ou do tipo de exercícios que a criança realiza mas sim do grau e o nível da lesão da medula e das raízes nervosas. Quanto menor for a alteração do movimento, maior será a probabilidade dos músculos serem fortalecidos. Por outro lado, os músculos sem movimento ou com fraqueza acentuada não podem ter a sua força aumentada.
- Independente do tipo de exercícios e atividades em que a criança participa, as principais mudanças na força dos músculos acontecem nos três primeiros anos de vida. É também neste período que a criança mais se desenvolve, e adquire posições motoras como sentar ou gatinhar dependem não somente da maturação do sistema nervoso central, mas também da força dos músculos do tronco e dos membros inferiores. Praticamente em todas as crianças com mielomeningocele essas aquisições ocorrem de forma mais lenta em decorrência, principalmente, da fraqueza muscular e das deformidades de coluna e de membros inferiores. Por exemplo, uma criança com mielomeningocele pode conseguir gatinhar somente aos dois anos de idade, ao invés de gatinhar entre o nono e décimo mês como ocorre normalmente, ou, nem mesmo vir a gatinhar nos casos em que a fraqueza dos músculos for acentuada.
- Durante o crescimento e desenvolvimento, os objetivos do tratamento se modificam e, portanto, o programa de tratamento modifica-se em função das necessidades de cada momento. A meta do fisioterapeuta ao se deparar com uma criança com mielomeningocele ou qualquer outra doença do tubo neural, deve ser promover o desenvolvimento o mais próximo possível do normal, de acordo com suas limitações neurológicas, de forma a atingir o máximo de independência possível. Portanto, os objetivos da fisioterapia podem ser resumidos em: promoção das habilidades físicas que levam a independência, aquisição da mobilidade independente, seja deambulando ou através de cadeira de rodas e prevenção da instalação de deformidades.
- A anamnese é de suma importância e deve ser realizada tão logo seja possível. Pormenores da gestação, parto e ocorrência familiar são fundamentais para o conhecimento de intercorrências e outros tipos de malformações associadas (DIAMENT, 1996).
- O tratamento deve começar imediatamente e, segundo Stokes (2000), pode ser dividido de acordo com as fases da vida do indivíduo:
- Período Neonatal:
- O tratamento tem início com explicação aos pais sobre a natureza do problema, em linguagem clara e acessível. A utilização de desenhos e figuras facilita a compreensão das informações que se quer passar.
- Neste primeiro momento, além dos cuidados com relação à bexiga neurogênica, a equipe deve dar especial atenção à estimulação do desenvolvimento motor e cognitivo. Os pais são instruídos quanto a exercícios e actividades de estimulação do desenvolvimento para serem realizadas diariamente, sempre que possível através de brincadeiras e no momento em que a criança estiver pronta a colaborar, lembrando que, o desenvolvimento processa-se das aquisições mais simples para as mais complexas. Por exemplo, para a criança conseguir sentar sem apoio é preciso que ela já tenha aprendido a fixar a cabeça e a rolar.
- Para evitar deformidades, recomenda-se a mobilização das articulações e para algumas crianças indica-se o uso de órteses. No caso da criança apresentar fraqueza de tronco na posição sentada, indica-se o ortostatismo (posição de pé), com a ajuda de aparelhos objectivando melhorar a força dos músculos do abdomen e das costas. O ortostatismo com auxílio não previne deformidades da coxa-femural e joelhos, não melhora a força dos músculos das pernas e só deve ser recomendado até no máximo quatro anos de idade.
- As crianças que só conseguem movimentar-se arrastando-se sentadas beneficiam com a utilização de um carrinho auto-propulsionável evitando assim lesões de pele e facilitando a locomoção dentro de casa e na escola. Este carrinho é indicado para crianças de dois a quatro anos de idade. Após esta faixa etária indica-se a cadeira de rodas infantil. A locomoção é importante para o desenvolvimento da criança, pois possibilita que ela explore o ambiente.
- É importante que o fisioterapeuta realize uma avaliação minuciosa no paciente, principalmente de sensibilidade, motricidade, postura em repouso, movimentos ativos, anormalidades, deformidades e reflexos. Com isto, ele será capaz de implementar um programa de atendimento, baseado em movimentos passivos e alongamentos para manter ou melhorar a amplitude de movimento, manter o trofismo e a força muscular.
- O desenvolvimento da criança tende a ser prejudicado pelo tempo que ela é obrigada a permanecer no ambiente hospitalar, devido as diversas cirurgias as quais pode precisar ser submetida (mielomeningocele, hidrocefalia, incontinência do aparelho urinário e luxação dos quadris). Logo, seu ambiente e seus movimentos serão limitados e escassos em estímulos, isto é, a criança com mielomeningocele, assim como as demais, precisa dos mesmos estímulos para o desenvolvimento de sua percepção e motricidade, os quais não são encontrados no hospital. Portanto, o fisioterapeuta deve orientar os pais a promoverem esses estímulos, orientar a mãe a carregar (e como fazê-lo) a criança constantemente, pois assim, está estimulando o controle cervical que não será conseguido se a criança permanecer a maior parte do tempo sobre o leito.
- Nessa fase, as deformidades mais esperadas são o pé eqüinovaro (PEV) e a luxação congênita do quadril. O PEV da criança com mielomeningocele é tratado da mesma forma que o idiopático, embora precisem de cuidados especiais por causa da ausência de sensibilidade e má nutrição cutânea. Normalmente usa-se enfaixamento com bandagens de óxido de zinco, aplicação de talas corretivas e engessamento em série, o que requer cuidado, já que se trata de paciente com déficit de sensibilidade e má nutrição do tecido cutâneo. A luxação congênita do quadril também responde bem ao tratamento convencional (uso de órteses de abdução).
- Período Pré-Escolar:
- Neste momento os profissionais que acompanham a criança devem definir a capacidade funcional tanto para a locomoção quanto para as atividades de vida diária. Através da avaliação de parâmetros como desenvolvimento psicomotor, força muscular, deformidades, equilíbrio de tronco e capacidade para ficar de pé, o terapeuta começa a ter noção do potencial motor da criança. Algumas crianças vão conseguir andar longas distâncias, e outras, apenas dentro de casa ou na escola.
- As crianças com potencial para deambulação podem necessitar de auxílios como muletas, nas fases iniciais do tratamento. As que têm fraqueza muscular acentuada não podem andar e necessitam de cadeira de rodas infantil para facilitar a participação na escola e actividades de lazer. Mesmo dentro de casa é importante que utilizem a cadeira de rodas para prevenirem lesões de pele que acontecem quando elas se arrastam no chão.
- Para as crianças que andam, as órtoteses e as cirurgias ortopédicas podem melhorar a marcha. As órtoteses são indicadas para melhorar o posicionamento das articulações evitando deformidades e com o objectivo de que a criança alcance maior independência na marcha. As cirurgias ortopédicas não promovem ganhos do ponto de vista motor nas crianças com fraqueza muscular acentuada.
- As atividades orientadas pela terapia funcional visando desenvolvimento e prevenção de deformidades passam a ser substituídas por atividades físicas tais como natação, basquete e dança em cadeira de rodas. Estas atividades favorecem não somente o fortalecimento da musculatura do tronco e de membros superiores, mas também a integração social. Os pais devem estimular a criança a participar das atividades de vida diária como alimentação, vestuário, higiene e transferência (da cadeira de rodas e para a cadeira de rodas) preparando-a para maior independência no período escolar. Quando a criança recebe ajuda excessiva, observa-se dependência mesmo para a realização de tarefas para as quais ela tem capacidade para realizar.
- Nesse período, uma reavaliação deve ser feita, onde o fisioterapeuta deve pesquisar os grupamentos musculares ativos (ANEXO A), para que tenha noção de quais músculos poderá se utilizar para promover a independência dessa criança e quais os recursos que ela precisará para que isso aconteça.
- O fisioterapeuta passa a visitar a criança em casa e a contar com o apoio dos familiares, que devem ser instruídos a realizar mobilização passiva de todas as articulações, a cada troca de fralda, com o objetivo de manter a amplitude e melhorar a circulação. Quando a criança passa a ter movimentos ativos na parte superior do corpo e membros superiores, estes devem ser estimulados. A criança, como todas as outras, deve ser colocada em todas as posições de decúbito dorsal, ventral e sentada, de forma a promover o desenvolvimento normal.
- As dificuldades de percepção, função deteriorada da mão e indiscriminação de lateralidade, são responsáveis também por dificultar a deambulação, portanto, associado a um terapeuta ocupacional, deve implementar estratégias adequadas para a superação desses déficits.
- A posição ortostática também deve ser estimulada, ainda que a marcha não seja atingida, pois diversos são os ganhos advindos desta conduta, como promoção da independência e da mobilidade, diminuição da ocorrência de úlceras de pressão, de obesidade e de contraturas.
- Período Escolar:
- As crianças que não conseguem andar até os seis anos de idade provavelmente não vão adquirir marcha, independente do tratamento fisioterapêutico, uso de órtoteses ou cirurgias ortopédicas. Neste período o enfoque deve ser, principalmente, o treino da independência funcional tanto para as crianças que andam quanto para as que não andam. Aspectos próprios da criança ou do meio ambiente influenciam a independência. Os factores que dificultam a independência relacionados com a criança são a falta de coordenação de membros superiores, déficit de equilíbrio, deformidades da coluna, obesidade e atraso cognitivo porque dificulta a aprendizagem de atividades. Quanto ao meio ambiente, o tamanho e o material da cadeira de rodas e barreiras como degraus, portas estreitas ou terrenos acidentados dificultam o uso da cadeira de rodas. O desempenho na escola é preocupação importante nesta faixa etária e as atividades desportivas devem fazer parte da vida da criança. Visitas escolares possibilitam avaliação de barreiras arquitetónicas e orientações quanto a colocação de rampas de acesso e adaptações em banheiros. Os professores devem ser esclarecidos quanto a patologia e estratégias para lidar com a criança em sala de aula.
- Algumas das crianças que andam podem necessitar cirurgias nesta fase, principalmente para os pés, com o objectivo de melhorar o equilíbrio e o desempenho na marcha.
- Na idade escolar, segundo Stokes (2000), a criança pode ter preferência por usar a cadeira de rodas, para facilitar seu deslocamento. Sendo assim, cabe ao fisioterapeuta ensinar à criança as habilidades necessárias para a independência. Para tanto, ela vai precisar de membros superiores fortes, o que pode ser conseguido por exercícios de fortalecimento em decúbito ventral ou na posição sentada, juntamente com um programa esportivo, que pode ser natação e basquetebol em cadeira de rodas. Isso também é importante no tocante a transferência da cadeira para a cama ou para o vaso sanitário, embora precise se orientado a ter cuidado com a pele anestesiada. A postura deve ser avaliada constantemente, já que o paciente em fase de crescimento tende a desenvolver deformidades na coluna, especialmente cifoses e escolioses.
- Crianças que optam por usar bengalas ou muletas também precisam de atenção especial. Precisam ser treinadas, de preferência sobre colchões, como devem se apoiar ao caírem eventualmente.
- Outro problema que acomete o paciente com mielomeningocele e pode ser um tormento na idade escolar é a incontinência do reto e da bexiga, principalmente nos pacientes com lesões lombossacras. Esses pacientes apresentam incontinência paradoxal ou por transbordamento, isto é, sua bexiga nunca se esvazia completamente: a urina começa a gotejar quando está cheia e a criança não manifesta sensação. O paciente maior pode ser treinado, através da compressão manual (compressão para baixo e para trás no baixo ventre), com o objetivo de favorecer a drenagem vesical O treinamento da evacuação também é bem sucedido, bastando um treinamento para que a criança seja capaz de evacuar a intervalos regulares.
- Adolescência:
- Nesta faixa etária, deve-se dar ênfase à socialização. A participação em atividades esportivas e atividades de lazer com amigos deve ser encorajada e facilitada pelos pais e professores. É importante, também, que o adolescente entenda o que é espinha bífida e suas implicações.
- Durante esta fase, voltam a tona os problemas com a coluna vertebral, podendo ser necessário o uso de órteses.
- Fase Adulta:
- Na fase adulta o fisioterapeuta torna-se apenas um supervisor, pois se acredita que o paciente já seja capaz de cuidar de si próprio. Os maiores problemas podem ser as úlceras de pressão e a obesidade, que podem ser controladas com orientações.
- 10. Órteses:
- São elas que vão dar ao paciente a segurança necessária para que ele ganhe confiança e independência para que seja capaz de se locomover sozinho. Além disso, muitas são utilizadas para a prevenção de deformidades.
- CONCLUSÃO
- A mielomeningocele é a disrafia de maior implicação clínica, já que diferentemente das demais, as crianças afetadas por ela usualmente sobrevivem por longos meses ou anos, podendo atingir a idade adulta, isto graças aos avanços em antibioticoterapia, neurocirurgia e no controle dos problemas ortopédicos, urológicos e digestivos, que aliados ao aperfeiçoamento de centros de recuperação e reabilitação, proporcionaram significativo aumento na sobrevida das crianças com mielomeningocele.
- Portanto, é muito importante que a equipe multidisciplinar incumbida de dar assistência a esses pacientes, disponha-se a tornar a vida deles o mais agradável possível, amenizando os danos aos quais estão suscetíveis. Partindo do princípio de que se tenha um conhecimento amplo a respeito da fisiopatologia da doença, bem como as manifestações advindas com ela.